检查颅神经。三、四、六对:眼球运动神经、阻滞神经和撤退神经
最近審查:04.07.2025

动眼神经包含运动纤维,支配眼球的内直肌、上直肌、下直肌、下斜肌以及提升上眼睑的肌肉;此外,动眼神经还包含自主神经纤维,这些神经纤维在睫状神经节处中断,支配眼球内部的平滑肌——瞳孔括约肌和睫状肌。滑车神经支配上斜肌,而展神经则支配眼球的外直肌。
复视的原因
在收集既往病史时,需要确定患者是否有复视,如果有,则需要确定双重物体的位置——水平方向(VI 对病变)、垂直方向(III 对病变)或向下看时(IV 对病变)。单眼复视可能发生于眼内病变导致视网膜光线散射(散光、角膜疾病、早期白内障、玻璃体出血)以及癔病;眼外肌(横纹肌)麻痹则不会出现单眼复视。前庭病变和某些形式的眼球震颤可能会出现物体假象颤动(震颤幻觉)。
眼动及其研究
共轭眼球运动有两种形式:共轭(凝视),即眼球同时朝同一方向转动;以及会聚或非共轭,即眼球同时朝相反方向移动(会聚或发散)。
在神经病理学中,观察到四种主要类型的眼球运动障碍。
- 由于眼部一条或多条横纹肌无力或麻痹,导致眼球运动错位;这会导致斜视和复视,因为所观看的物体在右眼和左眼中投射到视网膜的不同区域而不是相同的区域。
- 共轭眼球运动障碍,或伴随性凝视麻痹:两个眼球停止以协调的方式(共同地)向一个方向或另一个方向(向右、向左、向下或向上)自愿移动;双眼均检测到相同的运动缺陷,但没有出现复视和斜视。
- 眼部肌肉麻痹和凝视麻痹同时存在。
- 自发性的眼球病理性运动,主要发生在昏迷患者中。
其他类型的眼球运动障碍(共同性斜视、核间性眼肌麻痹)较少见。列出的神经系统疾病应与先天性眼肌张力失衡(非麻痹性斜视或非麻痹性先天性斜视、眼斜视)相区别,后者在眼球向各个方向运动和静止时都会出现眼球光轴错位。经常观察到隐匿性非麻痹性斜视,其中图像不能落在视网膜上的相同位置,但这种缺陷可以通过隐匿性斜视眼的反射矫正运动(融合运动)来补偿。由于疲劳、精神压力或其他原因,融合运动可能减弱,隐匿性斜视变得明显;在这种情况下,在没有外眼肌麻痹的情况下会出现复视。
评估光轴平行度、分析斜视和复视
医生站在病人面前,让他直视前方远方,注视远处的物体。正常情况下,双眼瞳孔应位于睑裂中央。如果在直视前方远方时,一侧眼球的轴向内偏斜(内斜视)或向外偏斜(外斜视),则表明眼球轴不平行(斜视),这会导致复视(复视)。要检测轻微斜视,可以使用以下方法:将光源(例如灯泡)放置在距离病人1米、与眼睛齐平的位置,观察虹膜光反射的对称性。对于轴偏斜的眼睛,反射光不会与瞳孔中心重合。
然后,要求患者注视与眼睛齐平的物体(例如一支笔或自己的拇指),并依次闭上一只眼睛。如果在闭上“正常”眼睛时,斜视的眼睛会做出额外的运动来保持对物体的注视(“对准运动”),则患者很可能患有先天性斜视,而非眼部肌肉麻痹。对于先天性斜视,如果分别进行检查,两侧眼球的运动均保留完整。
评估平滑追踪试验。要求患者用眼睛(不转动头部)跟随一个距离面部1米的物体,该物体缓慢地先水平向右移动,再向左移动,然后左右两侧上下移动(医生在空中移动的轨迹应与字母“H”相对应)。眼球的运动轨迹由六个方向监测:向右、向左、向下和向上,眼球依次向两侧移动。询问患者在看向某个方向时是否出现复视。如果存在复视,则确定复视在哪个方向移动时加重。如果在一只眼睛前放置一块有色(红色)玻璃,复视患者更容易区分重影,医生也更容易确定哪个图像属于哪只眼睛。
轻度外眼肌麻痹不会引起明显的斜视,但患者主观上已经出现复视。有时,患者在特定运动时出现的复视足以让医生确定哪块眼肌受到影响。几乎所有新出现的复视病例都是由一条或多条眼部横纹肌(外眼肌、眼外肌)的后天性麻痹或麻痹引起的。通常,任何新近出现的眼外肌麻痹都会导致复视。随着时间的推移,患侧的视觉感知能力会减慢,复视也会消失。在分析患者的复视症状以确定哪只眼睛的哪块肌肉受到影响时,必须考虑两个主要原则:
- 当顺着麻痹肌的动作方向看时,两个图像之间的距离增加;
- 患有麻痹肌肉的眼睛所形成的图像在患者看来位于更外围的位置,即距离中立位置更远。
具体来说,对于向左看时复视加重的患者,可以要求其看向左侧的物体,并询问医生当手掌遮住患者右眼时,哪个图像会消失。如果最接近中间位置的图像消失,则意味着睁开的左眼“负责”周边图像,因此其肌肉存在缺陷。由于向左看时出现复视,左眼外直肌麻痹。
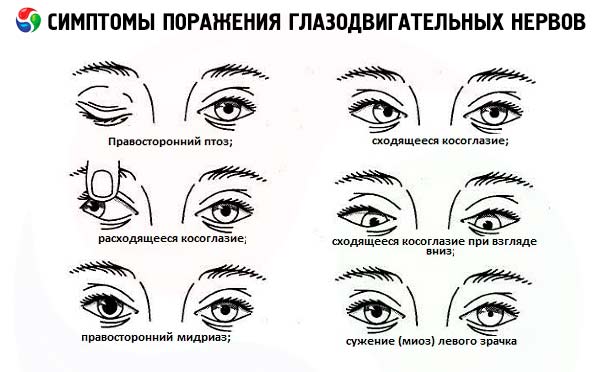
动眼神经干完全受损,由于眼球上、内、下直肌无力,导致垂直和水平方向的复视。此外,患侧神经完全麻痹,还会出现上睑下垂(上睑提肌无力)、眼球向外略微向下偏斜(由于受外展神经支配的外直肌和受滑车神经支配的上斜肌的作用),瞳孔散大,对光反应消失(瞳孔括约肌麻痹)。
展神经损伤会导致外直肌麻痹,从而导致眼球内斜(会聚性斜视)。当注视病变方向时,会出现水平复视。因此,水平复视,若不伴有眼睑下垂和瞳孔反应改变,通常提示第六对眼球受损。如果病变位于脑干,除了外直肌麻痹外,还会出现水平凝视麻痹。
滑车神经损伤会导致上斜肌麻痹,表现为眼球向下运动受限和垂直复视,尤其在向下看病变部位的反方向时最为明显。复视可通过将头部向健侧肩部倾斜来矫正。
眼肌麻痹和凝视麻痹同时出现,提示脑桥或中脑结构受损。复视是重症肌无力的典型症状,在体力活动后或一天结束时会加剧。
当一只或两只眼睛的视力明显下降时,即使出现一条或多条眼外肌麻痹,患者也可能不会注意到复视。
协调眼球运动的评估
凝视麻痹是由核上性疾病引起的,而非由第三、第四或第六对脑神经损伤引起。正常情况下,凝视是眼球的一种协同运动,即它们朝一个方向协调运动。协同运动有两种类型:扫视和平滑追踪。扫视是一种非常精确且快速(约 200 毫秒)的相位紧张性眼球运动,通常发生在自主注视物体时(例如,根据指令“向右看”、“向左看和向上看”等),或反射性地发生,例如,当突然的视觉或听觉刺激导致眼睛(通常是头部)转向该刺激时。对侧半球额叶负责控制扫视。
第二种共轭眼动是平滑追踪:当一个物体移动并进入视野时,眼睛会不由自主地注视并跟随它,试图将物体的图像保持在最清晰的视觉区域,即黄点区域。这类眼动比扫视慢,而且与扫视相比,更不自主(反射性)。它们的皮质控制由同侧半球的顶叶进行。
凝视障碍(如果第 3、4 或 6 对核未受影响)不会伴有每个眼球单独运动的障碍,也不会导致复视。检查凝视时,需要确定患者是否患有眼球震颤,这可以通过平滑追踪测试检测出来。正常情况下,眼球在追踪物体时会平滑一致地移动。出现眼球抽搐(不自主的矫正性扫视)表明平滑追踪能力存在障碍(物体会立即从最佳视力区域消失,并通过矫正性眼球运动再次找到)。检查患者在向不同方向看时将眼睛保持在极端位置的能力:向右、向左、向上和向下。注意患者在从中间位置看时是否出现凝视诱发性眼球震颤,即眼球震颤的方向取决于注视方向。凝视诱发性眼球震颤的快速相指向凝视方向(向左看时,眼球震颤的快速成分指向左侧,向右看时指向右侧,向上看时垂直向上,向下看时垂直向下)。平滑追踪能力受损和凝视诱发性眼球震颤的发生是小脑与脑干或中枢前庭连接神经元连接受损的征兆,也可能是抗惊厥药、镇静剂和其他一些药物副作用的结果。如果病变位于枕顶区,无论有无偏盲,向病变方向的反射性慢追踪眼球运动都会受到限制或不可能,但自主运动和指令运动得以保留(即,患者可以向任何方向进行自主眼球运动,但不能跟随向病变方向移动的物体)。在核上性麻痹和其他锥体外系疾病中可以观察到缓慢、碎片化、发育不良的追踪运动。
为了测试自主眼动和扫视,要求患者向右、左、上、下方向看。评估开始进行这些动作所需的时间、准确性、速度和流畅性(通常会检测到伴随眼动功能障碍的轻微迹象,例如“磕磕绊绊”)。然后,要求患者交替注视两根食指指尖,食指指尖距离患者面部60厘米,食指指尖之间约30厘米。评估自主眼动的准确性和速度。
扫视测距不良,即随意凝视时伴随一系列不规则、抽搐的眼球运动,是小脑连接受损的特征,尽管它也可能因大脑枕叶或顶叶的病变而发生 - 换句话说,无法用凝视达到目标(测距不足)或由于眼球运动幅度过大而导致凝视“跳过”目标(测距过度),借助扫视可以进行矫正,表明协调控制缺陷。在肝脑营养不良症或亨廷顿舞蹈症等疾病中可以观察到扫视明显减慢。额叶的急性损伤(中风、脑外伤、感染)伴有与病变相反方向的水平凝视麻痹。由于头部和眼球向侧面旋转的对侧中心功能完好,双眼球和头部均向病变方向偏斜(患者“注视病变部位”,并转离瘫痪肢体)。这种症状是暂时的,仅持续几天,因为凝视不平衡很快就会得到补偿。额叶凝视麻痹患者的反射性追踪能力可能持续存在。额叶损伤(皮质和内囊)导致的水平凝视麻痹通常伴有偏瘫或偏瘫。当病理性病变位于中脑顶盖区域(涉及大脑后连合,即上丘脑的一部分)时,会出现垂直凝视麻痹,并伴有会聚功能障碍(Parinaud综合征);向上凝视通常受到更严重的影响。当脑桥和内侧纵束(负责控制该水平眼球的侧向伴随运动)受损时,会出现朝向病变部位的水平凝视麻痹(眼球转向病变对侧,患者“转离”脑干病变部位,看向瘫痪的肢体)。这种凝视麻痹通常持续很长时间。
评估非共轭眼球运动(会聚、发散)
会聚测试是通过让患者注视一个朝其眼睛移动的物体来测试的。例如,医生让患者将目光固定在木槌或食指的指尖上,然后将其缓慢地移至患者的鼻梁。当物体接近鼻梁时,双眼的轴通常会转向该物体。同时,瞳孔会缩小,睫状肌会放松,晶状体会凸起。因此,物体的图像会聚焦在视网膜上。这种以会聚、瞳孔缩小和调节为形式的反应有时被称为调节三联征。发散是相反的过程:当物体移开时,瞳孔会扩大,睫状肌会收缩,导致晶状体变平。
如果会聚或发散功能受损,则在看近处或远处的物体时就会出现水平复视。
会聚性麻痹是指中脑顶盖前区在四叠体板上丘水平受损时发生的症状。它可能与 Parinaud 综合征中的向上凝视麻痹有关。发散性麻痹通常由双侧第六对脑神经损伤引起。
单独测试双眼瞳孔对调节(不包含会聚)的反应:将神经锤或手指的尖端垂直放置在瞳孔处(另一只眼睛闭上),距离1-1.5米,然后迅速靠近眼睛,同时瞳孔缩小。正常情况下,瞳孔对光线和会聚反应清晰,并伴有调节。
自发性眼球病理性运动
自发性节律性凝视障碍综合征包括眼球运动危象、周期性交替性凝视、凝视“乒乓”综合征、眼球摆动、眼球下垂、交替性斜视、周期性交替性凝视偏斜等。这些综合征大多伴有严重的脑损伤,主要见于昏迷患者。
- 眼球运动危象是指突然发生的眼球向上偏斜,以及(较少见)向下偏斜,持续数分钟至数小时。常见于抗精神病药、卡马西平、锂制剂中毒病例;也可见于脑干脑炎、第三脑室胶质瘤、创伤性脑损伤以及其他一些病理过程。眼球运动危象应与强直性向上凝视偏斜相鉴别,后者有时可见于弥漫性缺氧性脑损伤的昏迷患者。
- 在昏迷状态下的患者中会出现“乒乓”综合症;它表现为眼睛周期性地(每 2-8 秒)从一个极端位置同时偏向另一个极端位置。
- 脑桥或颅后窝结构严重受损的患者,有时会出现眼球上下摆动——眼球从中间位置快速急促地向下运动,然后缓慢回到中心位置。水平眼球运动缺失。
- “眼球下垂”是指眼球缓慢向下运动,几秒钟后迅速恢复原位。眼球保持水平运动。最常见的原因是缺氧性脑病。
瞳孔和眼缝
瞳孔和眼缝的反应不仅取决于动眼神经的功能,这些参数还取决于视网膜和视神经的状态(它们构成了瞳孔对光反应的反射弧的传入部分),以及交感神经对眼部平滑肌的影响。然而,在评估第三对脑神经的状态时,瞳孔反应会被检查。
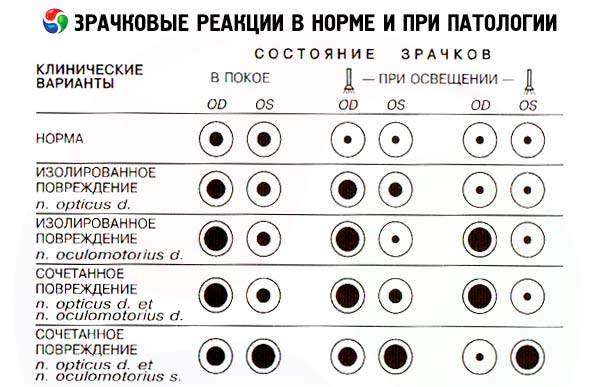
正常情况下,瞳孔呈圆形,直径相等。在正常室内照明下,瞳孔直径可在 2 至 6 毫米之间变化。瞳孔大小差异(瞳孔不等大)不超过 1 毫米被认为是正常的。为了检查瞳孔对光线的直接反应,要求患者看向远方,然后快速打开袖珍手电筒,评估该眼瞳孔收缩的程度和稳定性。可以将打开的灯泡从侧面(颞侧)靠近眼睛,以排除瞳孔的调节反应(即物体靠近时瞳孔的收缩)。通常,当光源照射时,瞳孔会收缩,并且这种收缩是稳定的,也就是说,光源靠近眼睛时,瞳孔会一直保持收缩。当光源移开时,瞳孔会扩张。然后评估另一侧瞳孔对被检查眼照明的响应。因此,需要对一只眼睛的瞳孔进行两次照明:第一次照明时,我们观察被照明瞳孔对光线的反应;第二次照明时,我们观察另一只眼睛瞳孔的反应。通常情况下,未照明眼睛的瞳孔收缩速度和幅度与被照明眼睛的瞳孔完全相同,也就是说,通常情况下,两只瞳孔会同时以相同的方式做出反应。交替照明瞳孔的测试可以让我们检测出瞳孔对光线反应的反射弧传入部分的损伤。照亮一只瞳孔并记录其对光线的反应,然后快速将灯移至另一只眼睛,再次评估其瞳孔的反应。通常情况下,当第一只眼睛被照亮时,第二只眼睛的瞳孔最初会收缩,但随后,在移动灯的瞬间,它会略微扩张(这是对光线移除的反应,与第一只眼睛一致),最后,当一束光线照射到它时,它会再次收缩(这是对光线的直接反应)。如果在该测试的第二阶段,当第二只眼睛直接受到光照时,其瞳孔不收缩反而继续扩张(反常反应),则表明该眼瞳孔反射的传入通路受损,即视网膜或视神经受损。在这种情况下,直接照射第二只眼睛(盲眼的瞳孔)不会导致其收缩。然而,当第一只眼睛的光照停止时,第二只眼睛的瞳孔会继续扩张,与第一只眼睛的瞳孔同步。
为了测试双眼瞳孔反射的会聚和调节功能,要求患者首先看向远方(例如,医生身后的墙壁),然后将目光移向近处的物体(例如,放在患者鼻尖正前方的手指)。如果瞳孔狭窄,则在测试前将房间调暗。通常,注视靠近眼睛的物体时,双眼瞳孔会略微缩小,同时眼球会聚,晶状体凸度增加(调节三联征)。
因此,正常情况下,瞳孔会在直射光(瞳孔对光的直接反应)、另一只眼的光照(瞳孔对光的伴随反应)以及注视近处物体时收缩。突然的惊吓、恐惧或疼痛会导致瞳孔扩张,除非眼部交感神经纤维中断。
损坏迹象
通过评估睑裂宽度和眼球突出程度,可以发现眼球突出——眼球从眼眶和眼睑下方突出。最容易发现眼球突出的方法是站在患者坐位后方,低头观察其眼球。单侧眼球突出的原因可能是眼眶肿瘤或假肿瘤、海绵窦血栓形成、颈动脉海绵窦瘘。甲状腺功能亢进症患者可出现双侧眼球突出(单侧眼球突出较少见)。
眼睑的位置可以通过不同的观察方向进行评估。正常情况下,直视前方时,上眼睑覆盖角膜上缘1-2毫米。上眼睑下垂是一种常见的病症,通常伴有额肌持续收缩,这是由于患者不自觉地试图保持上眼睑上扬。
上眼睑下垂最常见的原因是动眼神经损伤;先天性上睑下垂,可以是单侧或双侧;Bernard-Horner 综合征;肌强直性营养不良;重症肌无力;眼睑痉挛;注射、创伤、静脉淤滞引起的眼睑水肿;与年龄相关的组织变化。
- 眼睑下垂(部分或完全)可能是动眼神经损伤(由于上眼睑肌肉无力而发生)的首发症状。它通常伴有第三对脑神经损伤的其他症状(同侧瞳孔散大、瞳孔对光反射消失、眼球向上、向下和向内运动受损)。
- Bernard-Horner综合征是指上下眼睑软骨平滑肌(睑板肌)功能障碍导致睑裂狭窄和上下眼睑下垂。下垂通常为部分性且单侧性。该综合征常伴有瞳孔扩张功能障碍(交感神经支配缺陷导致)引起的瞳孔缩小。瞳孔缩小在黑暗环境中最为明显。
- 强直性肌营养不良症(营养不良性肌强直)的眼睑下垂是双侧对称性的。瞳孔大小不变,对光的反应正常。该病还伴有其他症状。
- 重症肌无力患者的眼睑下垂通常是部分性的、不对称的,且其严重程度在一天中可发生显著变化。瞳孔反应不受影响。
- 眼睑痉挛(眼轮匝肌不自主收缩)伴有睑裂部分或完全闭合。轻度眼睑痉挛可能与上睑下垂混淆,但前者表现为上眼睑周期性主动上扬,且无额肌挛缩。
瞳孔会不规则地扩张和收缩,持续数秒,被称为“波动性”或“马蹄样”反应。这种症状可能伴有代谢性脑病、脑膜炎和多发性硬化症。
当动眼神经受损时,可观察到单侧瞳孔散大(瞳孔扩大)合并眼睑下垂和眼外肌麻痹。当神经干被动脉瘤压迫或脑干脱位时,瞳孔扩大往往是动眼神经受损的第一个体征。相反,当第三对缺血性病变(例如糖尿病)时,通向瞳孔的传出运动纤维通常不受影响,这一点在鉴别诊断中必须考虑到。未合并眼睑下垂和眼外肌麻痹的单侧瞳孔散大不是动眼神经受损的特征。这种疾病的可能原因包括局部使用阿托品溶液和其他 M 抗胆碱能药物引起的药物性麻痹性瞳孔散大(在这种情况下,使用 1% 毛果芸香碱溶液后瞳孔停止收缩);艾迪瞳孔;当支配瞳孔扩张器的交感神经结构受到刺激时,瞳孔扩张器会收缩,从而引起痉挛性瞳孔散大。
瞳孔畸形,或称瞳孔强直,通常出现在一侧。通常情况下,患侧瞳孔会扩大(瞳孔大小不等),并且其对光和会聚反应异常缓慢且延长(肌强直)。由于瞳孔最终会对光产生反应,因此在神经系统检查过程中,瞳孔大小不等的情况会逐渐减轻。典型的表现是失神经支配性瞳孔敏感性:将0.1%的毛果芸香碱溶液滴入眼内后,瞳孔会急剧缩小至针尖大小。
瞳孔紧缩症是一种良性疾病(Holmes-Adie 综合征),通常具有家族性,在 20-30 岁的女性中更常见,除了“强直性瞳孔”外,还可能伴有腿部深反射减弱或消失(手臂较少见)、节段性无汗症(局部出汗障碍)和直立性动脉低血压。
Argyll-Robertson综合征患者近距离注视时瞳孔会收缩(调节反应保留),但对光无反应。Argyll-Robertson综合征通常为双侧发病,伴有瞳孔形状不规则和瞳孔大小不等。白天,瞳孔大小恒定,对阿托品和其他散瞳剂滴注无反应。该综合征常见于中脑被盖病变,例如神经梅毒、糖尿病、多发性硬化症、松果体瘤、严重颅脑外伤后大脑侧裂导水管扩张等。
瞳孔缩小(由于瞳孔扩张肌麻痹引起),加上上眼睑部分下垂(眼睑上软骨肌肉麻痹)、无眼球和同侧面部出汗功能受损,提示患有 Bernard-Horner 综合征。这种综合征是由于眼部交感神经支配受损引起的。瞳孔在黑暗中不会扩大。Bernard-Horner 综合征最常见于延髓梗死(Wallenberg-Zakharchenko 综合征)和脑桥梗死、脑干肿瘤(来自下丘脑的中枢下行交感神经通路中断);脊髓损伤,损伤部位位于 C8 - Th2节段灰质侧角的睫状脊髓中枢水平;如果在这些节段的水平上脊髓发生完全横向损伤(双侧 Bernard-Horner 综合征,合并损伤水平以下器官交感神经支配受损的体征,以及随意运动和感觉传导障碍);肺尖和胸膜疾病( Pancoast 肿瘤、结核病等);如果第一胸椎根部和臂丛神经下干受损;颈内动脉瘤;颈静脉孔区域、海绵窦肿瘤;眼眶肿瘤或炎症过程(从颈上交感神经节到眼球平滑肌的节后纤维中断)。
当眼球的交感神经纤维受到刺激时,就会出现与 Bernard-Horner 症状“相反”的症状:瞳孔扩大、睑裂增宽和眼球突出(Pourfur du Petit 综合征)。
如果单侧视力丧失是由于视觉通路(视网膜、视神经、视交叉、视束)前部中断造成的,盲眼瞳孔对光的直接反射会消失(因为瞳孔反射的传入纤维被中断),而另一只健康眼瞳孔对光的反射也会消失。当健康眼的瞳孔受到光照时,盲眼的瞳孔能够收缩(即盲眼保留了对光的反射)。因此,如果将手电筒灯泡从健康眼移到患眼,我们观察到的不是瞳孔收缩,而是患眼瞳孔的扩张(这是健康眼对停止光照的反射)——马库斯·冈恩的症状。
检查时还需注意虹膜的颜色和均匀性。交感神经支配受损的一侧虹膜颜色较浅(Fuchs 综合征),通常还伴有 Bernard-Horner 综合征的其他体征。虹膜瞳孔边缘透明变性伴脱色是老年人退化过程的表现。Axenfeld 综合征的特征是虹膜脱色但不伴透明质积聚,常见于交感神经支配和代谢紊乱患者。肝脑营养不良症患者的虹膜外缘会出现铜沉积,表现为黄绿色或绿褐色色素沉着(Kayser-Fleischer 环)。



 [
[