子宮內膜局灶性增生是子宮內膜表面有限的增厚。
在這種情況下,當子宮內膜細胞的數量增加時,應該談論簡單的局灶性形式,其通常被稱為背景病理學。如果病理複雜,那麼在子宮內膜的生理結構中不固有的某些結構的外觀就是其特徵。
與蜂窩結構體的增殖,來區分腺增生,當有增加腺細胞的數目glandulocystica用另外形成囊性地層的,以及非典型代表癌症病理學的先驅。
最常見的病理是纖維類型和囊性纖維囊性腫瘤,表現為多發結構。這種情況下惡性變性的風險處於較低水平。
沒有必要的治療可能會出現並發症。因此,以非典型形式存在著病理過程惡化的高風險。通常可以診斷疾病的複發。此外,這種病理是不孕症和慢性貧血的原因。
子宮內膜增生症的病因
不同年齡的子宮內膜細胞數量可能會增加,但在生命過渡階段,例如在月經週期發展期或更年期的青春期,發生率有增加的趨勢。細胞增殖開始的主要原因是這些時期體內荷爾蒙的波動。
特別值得關注的是雌激素水平,因為它們的增加導致激素不平衡,而孕激素仍然供不應求。
子宮內膜局灶性增生的原因還表明在生殖系統外存在伴隨病理。例如,隨著血壓升高,由肥胖症表現的代謝障礙,甲狀腺激素失衡,腎上腺疾病和乳房疾病而發展為糖尿病,心臟和血管的內分泌系統的病理學。
不難猜測,所有上述疾病直接或間接影響身體的荷爾蒙背景,正如已經提到的那樣,這是造成增生的主要原因。
至於生殖器官,這裡子宮內膜局灶性增生的原因是存在慢性形式,子宮腺肌病,子宮肌瘤和多囊卵巢綜合徵的炎症過程。再次,猜測這些病理影響女性的荷爾蒙狀態並不難。
此外,遺傳性易感性或子宮內膜局灶性增大或前述伴隨疾病增加了發展病理的風險。在這兩種情況下,都存在激素失衡。
最後,我們不禁想起經常墮胎,診斷性刮宮和晚孕。在這些情況下,荷爾蒙水平波動的風險非常高。
 [3]
[3]
子宮內膜增生症的跡象
儘管有一種病理學,但每種形式都有一個特徵 - 它是月經週期之外的血液分配。此功能的一個顯著特點是少量分配的血液,有時會發現排泄物。
這是更年期的典型症狀,但在青春期期間出現凝血塊的情況下出血更多。結果,觀察到女孩血液中紅血球和血紅蛋白水平的下降 - 這就是在沒有足夠的治療性複合物的情況下如何發生慢性貧血。
子宮內膜局灶性增生的跡像是不孕症,因為婦女由於月經週期中沒有排卵而不能懷孕。這是由於血液中過量的雌激素。在一些病例中,病理學可以完全沒有臨床表現,因此無法懷孕是訪問醫生和進一步檢查的原因。
隨著增生,月經的特點是強大的分泌物,而不是數量少的血液也在周期外釋放。總的來說,女孩會感到虛弱,暈眩,皮膚變得蒼白。
在無排卵週期中,最常見的是腺 - 囊性增生,其由於子宮細胞的營養不良和死亡過程而發展。
子宮內膜局灶性腺增生
根據子宮內層的結構變化,習慣上區分某些種類。因此,當在該部位注意到子宮內膜增厚時,子宮內膜的局灶性腺增生是腺體組織細胞的局部增殖。
用於病理髮展的背景疾病可以是內分泌,血管病理學,由此發生激素失調。增加雌激素水平和減少黃體酮刺激腺體組織的生長。
此外,生殖系統疾病(肌瘤,生殖器子宮內膜異位,炎症過程)也參與子宮內膜增生。
當婦科醫生的婦女訪問懷孕時,通常會發現子宮內膜局灶性腺增生。然而,由於子宮內膜息肉,子宮肌瘤或子宮內膜異位症的形成,有可能改變月經週期。
在月經開始後可能出現延遲,隨後出現大量出血,導致婦女失去血紅細胞,從而導致貧血的發展。它的表現是頭暈,蒼白,虛弱和食慾惡化。
治療策略意味著使用具有替代目的的藥物。除了口服激素藥物外,經常使用注射劑,膏藥和宮內節育器。
在沒有治療效果的情況下,應當在移除受影響的子宮內膜時進行手術干預。在嚴重的情況下,可以根除(去除)子宮。手術治療後,可以用低劑量開具額外的荷爾蒙藥物。
 [4]
[4]
單純性子宮內膜局灶性增生
基於子宮內膜中存在大量細胞或附加結構,分離出簡單的局灶性子宮內膜增生症和復雜的子宮內膜增生症。鑑於僅存在大量細胞組成並且不存在異型性,這是最為有利的簡單形式。
它指的是背景病理,因為它的特點是惡性腫瘤的風險很小。反過來,簡單的增生可以是腺體或囊性。診斷是在檢測到囊性病變或腺體組織增生後進行的。
鑑於這樣的事實,這種病理是病理學的激素治療的發生也應被定向到關係的激素正常化的調節和子宮內膜的定性和定量的細胞組合物。
要做到這一點,你可以使用荷爾蒙藥物片劑的形式。必須記住的是,劑量,接受的頻率和治療過程的持續時間應該由醫生完全確定。在選擇不合適劑量的激素藥物的情況下,不僅可能對增生沒有積極影響,而且伴隨病理學的發展和不良反應的發生也是可能的。
除了片劑製劑外,還可以使用可注射的激素,牧羊人或可插入子宮內的螺旋。有時需要聯合治療。它包括在手術切除子宮內膜增生後指定激素藥物。
局灶性基底子宮內膜增生
這種病理形式很少被注意到。其特徵在於隨著腺體組織生長,子宮內膜的厚度增加,特別是基底層的厚度增加。細胞的病理性繁殖發生在與基質增生平行的緊密層中,由此出現大基質細胞的多形核。
主要在35歲以後記錄子宮內膜的局灶性基底增生,不同之處在於細胞的有限生長。經歷增生的基底層具有排列成線圈狀的血管。它們的壁由於硬化過程而改變,因此它們的厚度增加。
對嚴重出血和疼痛的月經延長的解釋是基底層的延遲排斥,其發生增生。
在進行檢查和確認診斷時,建議在月經初期6-7天進行診斷性刮宮。
該物種不被視為癌前期過程,因為退化為惡性形式的風險很小。
 [5]
[5]
局灶性非典型性子宮內膜增生症
與其他形式的病理學相比,局灶性非典型性子宮內膜增生被認為是最危險的,因為它具有最大的惡性轉化風險。子宮內膜細胞失去其生理結構並獲得新的特徵。
在某些情況下,這些細胞是如此不同,以至於它們在健康的背景下明顯脫穎而出。細胞組合物的變性可能是惡性的,這需要特殊的治療方法。
45歲以後,局灶性非典型性子宮內膜增生通常會變成惡性形式,因為身體的防禦力減弱,治療效果不如預期。同時,在年輕的時候,實際上並未註意到非典型病理惡性腫瘤的發病率。
此外,在較年齡的時候,用於穩定激素水平的激素療法並不總是有效,這表明使用手術治療方法。
鑑於子宮內膜由2層組成的事實,細胞的病理變化可以在功能層和基底層中註意到。前者能夠在月經期間拒絕並在雌激素的影響下逐漸恢復,因此更容易發生增生過程。
至於基底層,其細胞中異型性的出現表明癌症進程。大多數情況下,非典型細胞是由荷爾蒙不平衡以及其他相關疾病引起的,這些疾病已成為轉型初期的起點。
局灶性鐵 - 囊性子宮內膜增生症
荷爾蒙失調可以作為背景過程或腺 - 囊性增生出現的主要原因。量不足孕酮和,的相反,雌激素過量刺激子宮的加厚層由於與形成囊腫的腺體組織的增殖。
不同年齡的荷爾蒙波動是可能的,但大多數報導的病例發生在青春期和絕經期。
年輕時期子宮內膜局灶性鐵 - 囊性增生可能是頻繁墮胎,妊娠晚期和延長口服避孕藥攝入量的結果。
此外,內分泌系統的紊亂,例如甲狀腺,胰腺,腎上腺功能障礙和代謝過程也引起子宮內膜病理學的發展。
不要忘記,子宮腔內的手術干預對其層次具有直接的創傷作用,在存在背景疾病的情況下,由於細胞不受控制地繁殖而出現這種情況。
臨床症狀表現為月經週期變化,月經期間出現血性分泌物。此外,有強烈而持久的排泄物,因此女性感到虛弱,食慾不振,皮膚蒼白。
另一種表現是不孕症,由於沒有排卵。
局灶性子宮內膜增生和妊娠
依據統計學資料,子宮內膜增生與妊娠不能同時存在。只有在病理學的重點形式中才能注意到例外情況。
這種病理學是導致婦女轉向婦科醫生的不孕的原因之一。月經週期沒有排卵,因此懷孕的機率非常低。然而,在一些情況下,卵子的受精和附著在子宮壁上是可能的。
因此,早期發生自然流產的風險增加。隨著增生,帶胎兒的過程可能會有許多病理過程,包括未來的嬰兒。
至於孕婦,在此期間惡性腫瘤的風險增加,因為再次觀察到荷爾蒙重組,這對增生有直接影響。
然而,在某些情況下,相反,在黃體酮影響下增生減退,這是不夠的,並且在妊娠中其量增加。
如果一個女人還沒有計劃懷孕,但她有子宮內膜增生,治療是採取激素避孕。在女性想要生孩子的情況下,由於生病而不發生妊娠,在這種病理和不孕症中都進行治療。
子宮內膜局灶性增生的診斷
在訪問婦科醫生時,首先要解決病人的投訴並進行客觀的檢查。因此,您可以了解月經週期,分配的血量,疼痛和月經分泌物的存在。
此外,可以看到蒼白皮膚的外觀,並觸診乳腺 - 纖維腺瘤或其他指示荷爾蒙紊亂的形成物。
子宮內膜局灶性增生的診斷包括婦科檢查,其中檢查陰道壁,子宮,其一致性,顏色和附加組織的存在。
在超聲的幫助下,可以確定橢圓形形式的子宮內膜和息肉的增厚。這種方法是指篩查,因為只記錄子宮內膜的厚度而不顯示細胞組成。
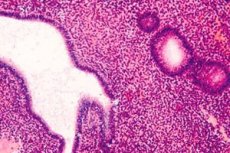
宮腔鏡是在特殊設備的幫助下進行的,可以讓您檢查子宮腔。在單獨的診斷性刮宮後,刮擦進行組織學分析以確定病理形式。
刮臉必須完成,預先計劃在月經前的一段時間。該方法同時執行兩個功能:首先,它引導診斷並確認診斷,其次,同時被認為是醫療操縱。
超聲與陰道傳感器有大約70%的信息,而宮腔鏡幾乎95%。另一種診斷方法是抽吸活檢,當採取一小部分子宮內膜並進行組織學檢查時。
最後,為了確定增生出現的致病因素,有必要確定血液中的激素水平,這在大多數情況下證實了病理學的激素性質。
治療子宮內膜局灶性增生
無論患者年齡多大,都應充分進行子宮內膜局灶性增生治療,以避免並發症的發展和健康狀況的惡化。
在宮腔鏡檢查過程中,不僅要對疾病進行診斷,還要進行治療。手術方法用於生育年齡,絕經前和緊急情況下,出血量大或出現多發性病變時。
刮宮是在宮腔鏡的控制下進行的。在手術過程中,進行子宮內膜增生的切除。多形性病變通過鉗子或專用剪刀去除,這被稱為息肉切除術。
在手術干預後,根據隨後規定的激素治療的結果,將遠程材料發送用於組織學檢查。它的目標是恢復荷爾蒙的平衡並防止子宮內膜其他部位出現增生。
例外是纖維化息肉,它不需要使用激素藥物。其餘表格需要這些設施。廣泛使用的口服避孕藥,例如Yanina或Janine。
隨著青少年大量出血,大劑量的激素被用於避免刮擦。此外,為了達到治療目的,還使用了諸如Utrozhestan或Dufaston的gestagens。治療過程的持續時間為3至6個月。
除了平板電腦外,還有一個含有孕激素的螺旋“Mirena”,它安裝在子宮內。其不同之處在於局部對增生的作用,其比成人口服藥物更成功並且在較小程度上影響整體荷爾蒙背景。
還需要注意一組促性腺激素釋放激素激動劑,例如Buserelin或Zoladex,它們在35歲以後和更年期使用達6個月。除了發病治療外,還應服用維生素複合物,特別是用於治療貧血的腺體藥物。在某些情況下,理療和針灸是規定的。
預防局灶性子宮內膜增生症
為了避免發生病理過程,應遵循一些建議。它們將有助於減少異型性和細胞增殖的可能性。
預防子宮內膜局灶性增生是婦科醫生的定期檢查,每年至少2次。這不僅可以防止病情發展,而且可以及時開始治療,從而增加恢復的機會。
此外,應避免流產,因為內皮細胞的頻繁創傷可能引起病理過程的激活。有必要在性交時使用防護設備,以分別預防或降低意外懷孕和流產的可能性。
有必要控制生殖器官慢性炎症的活動,並試圖進行必要的治療,以避免引起其進展和出現並發症。
由於伴隨病理還通過激素背景影響病理髮展,因此有必要進行全面治療並進一步防止複發。
適度的身體活動和最低限度的壓力情況也有助於使荷爾蒙比率正常化並防止增生的出現。
展望
根據病理過程的表現形式,有必要區分生命的預後。最危險的是被認為是非典型增生,因為它們的特徵是改變細胞的出現,這可能意味著轉變成惡性物種。鑑於此,非典型形式和治療的早期診斷可以降低惡性腫瘤的風險。
在腺 - 囊性成分存在下子宮內膜局灶性增生的預後相對不利。對生命的威脅並不代表這種形式,但它會惡化生活水平。這是由於月經週期缺乏排卵,這反過來顯著降低了懷孕的機會。
在大多數情況下,女性對婦科醫生的治療是不孕症。如果囊腫未及時切除,則有可能惡變成惡性腫瘤。
預後還取決於伴隨的病理,因為高血壓疾病減少了恢復的機會,因為治療不會完全提供期望的結果。對於影響荷爾蒙背景的疾病尤其如此,例如甲狀腺功能障礙,腎上腺和卵巢。
子宮內膜局灶性增生不是紊亂的場合,因為現代醫學方法可以讓你監測病理過程並逐漸促成其退化。為了避免出現這種病理,你應該遵循這些建議,並在婦科檢查發現疾病的情況下盡快開始治療。


