根据世界卫生组织的定义,早产是指妊娠第22周至第37周(即末次月经后259天)期间胎儿的出生。早产的诱因包括胎膜早破、感染和妊娠期病变。诊断依据临床资料。
治疗包括卧床休息、宫缩抑制剂(如果妊娠延长)和糖皮质激素(如果孕周少于34周)。无需等待宫颈培养阴性结果即可给予抗链球菌抗生素。早产可能由胎膜早破、绒毛膜羊膜炎或子宫上行感染引起;此类感染最常见的病因是B组链球菌。多胎妊娠、先兆子痫或子痫、胎盘疾病、肾盂肾炎或某些性传播疾病都可能导致早产;病因通常不明。进行宫颈培养是为了确认临床检查中发现的病因。
在我国,早产是指妊娠28至37周(末次月经开始后第196天至第259天)期间出生的婴儿。妊娠22至27周期间自然终止妊娠则被归入单独的类别,与早产无关;如果婴儿出生后未存活7天,其死亡数据不计入围产儿死亡率指标,这导致俄罗斯和外国作者的统计数据存在一定差异。
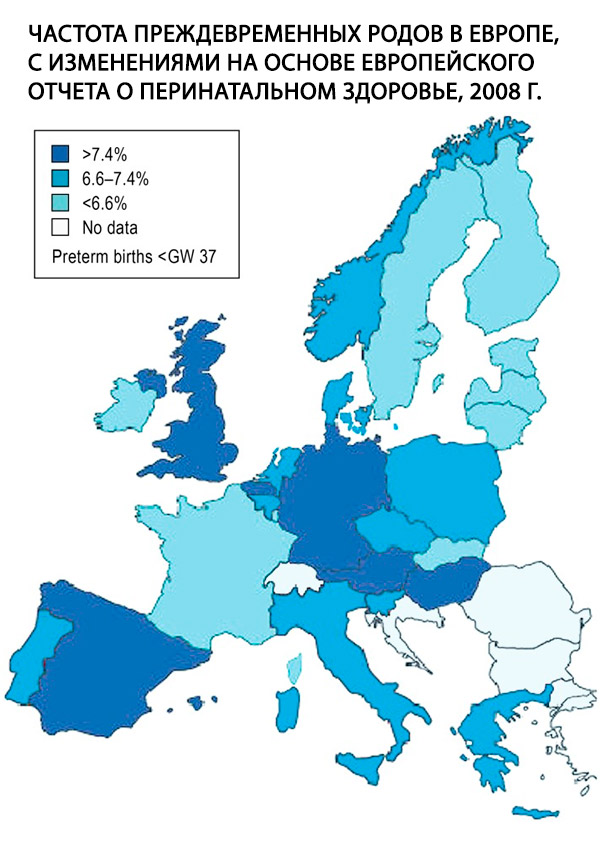
早产,定义为孕周 (GN) 37+0 前出生,是产科的核心问题,也是围产期发病率和死亡率最重要的危险因素。2011 年,德国 9% 的新生儿在孕周 37 前出生。与大多数其他欧洲国家相比,这一比例较高(图);过去 10 年,这一比例保持稳定,但极度早产(即孕龄 28 岁前出生)的发生率增加了 65%。虽然造成这种现象的原因尚不完全清楚,但主要可以用已知的人口统计学因素来解释,例如孕产妇年龄增长的趋势以及糖尿病患病率的上升。[ 1 ]
早产占所有新生儿的7%-10%。据美国学者统计,9%-10%的婴儿在孕37周前出生,6%在孕36周前出生,2%-3%在孕33周前出生。50%-70%的围产儿死亡原因是早产并发症[4, 53]。过去30年来,早产的发生率一直保持稳定,但随着新生儿医学的发展,新生儿预后有所改善。
在外国文献中,新生儿的群体有以下区别:
- 体重在 2500 至 1500 克之间 - 低出生体重婴儿(LВW);
- 体重低于1500克——极低出生体重婴儿(VLВW);
- 体重极低的人群是罹患瘫痪、严重神经系统疾病、失明、耳聋、呼吸系统、消化系统、泌尿生殖系统功能障碍的高危人群,死亡率最高。
据美国学者统计,50%的新生儿死亡发生在体重不足2500克的新生儿中,仅占所有新生儿的1.5%。英国学者指出,得益于新生儿服务的成功,体重不足1500克的新生儿存活率约为85%,但其中25%患有严重的神经系统疾病,30%患有听力和视力障碍,40%至60%在学习和教育过程中遇到困难。
早产的危险因素包括妇女社会经济生活水平低、年龄(18 岁以下和 30 岁以上)、工作条件恶劣、吸烟过多(每天 10 支以上)、吸毒(尤其是可卡因)和产科史 - 一次早产史会使下次怀孕发生早产的风险增加 4 倍,两次早产史会使下次怀孕发生早产的风险增加 6 倍。
导致早产的并发症:
- 宫内感染(绒毛膜羊膜炎);
- 胎膜早破,伴或不伴有绒毛膜羊膜炎;
- 峡部颈部功能不全;
- 正常或低置胎盘剥离;
- 导致子宫过度拉伸的因素(羊水过多,多胎妊娠,糖尿病导致的巨大胎儿);
- 子宫畸形,子宫肌瘤(空间关系破坏,节点缺血性退行性变化);
- 上尿路感染(肾盂肾炎,无症状菌尿);
- 怀孕期间的外科手术,尤其是腹部器官的外科手术;
- 受伤;
- 扰乱孕妇代谢过程并导致胎儿宫内痛苦的生殖器外疾病(动脉高血压、支气管哮喘、甲状腺功能亢进、心脏病、血红蛋白水平低于 90 克/升的贫血);
- 吸毒成瘾,吸烟严重。
所有自发性早产病例中约有 30% 是由感染引起的,在妊娠 30 周前出生的儿童中,80% 的病例经组织学证实患有绒毛膜羊膜炎。
所有干预措施的目标并非仅仅为了延长妊娠期,而是为了尽可能减少并发症,从而提高新生儿的存活率。因此,根据具体的临床情况,选择的方法可能是延长妊娠期,也可能是分娩。
然而,通常情况下,重要的目标是延长妊娠至少48小时,以便孕妇能够转诊至高水平的围产中心,并使用糖皮质激素诱导胎肺成熟。这两项措施已被证明可以提高34胎龄前出生婴儿的存活率。
早产可采用以下措施治疗:
- 用药物抑制子宫收缩 - 安胎药(有关适应症和禁忌症,请参阅方框)
- 使用糖皮质激素刺激胎儿肺成熟
- 用抗生素治疗局部或全身感染
- 避免体力活动——卧床休息和住院。
阅读更多:早产 - 治疗
一级预防
一级预防的目标是通过改善孕产妇整体健康状况、消除妊娠前或妊娠期间的危险因素,降低早产的总体发生率。[ 14 ]
戒烟本身就能显著降低早产风险。另一方面,体重过轻或肥胖(体质指数 (BMI) 超过 35)的母亲早产风险显著升高。母亲应寻求营养咨询。工作压力大的女性可能会被医生建议减少工作量,甚至暂时停止工作,以降低早产风险。
二级预防的目标是及早发现早产风险较高的孕妇,以帮助这些妇女顺利分娩。
主要危险因素
- 营养不良、营养不足。
- 多胎妊娠。
- 母亲的年龄。
- 生活状况不佳。
- 早产或流产史。
二级预防措施
阴道pH值的自我测量
正如 E. Saling 最初所描述的,阴道 pH 值可作为细菌性阴道病的标志,而细菌性阴道病会使早产的风险增加 2.4 倍。[ 15 ] 如果 pH 值升高,则需要使用抗生素。
使用经阴道超声测量宫颈长度
一项纳入14项研究、共2258名孕妇的结构化分析,已充分证实经阴道宫颈长度测量对评估早产风险的有效性。[ 16 ] 宫颈长度的公认截断值为孕周≤25至24周岁。阴性结果的阴性预测值较高(92%),这意味着如果孕妇发现宫颈长度正常且较短,可以放心,并避免不必要的治疗措施。
环扎并完全闭合产道
宫颈环扎术是一种常用的手术,用于稳定宫颈管并以机械方式闭合,类似于荷包缝合。Seiling 描述的预防性早期完全闭合产道旨在防止上行感染,但其益处尚未在前瞻性随机试验中得到证实。德国及其他国家产科学会尚未就上述任何干预措施的适应症和/或技术发布任何具有约束力的建议。一项荟萃分析显示,至少对于有早产史且宫颈较短的特定高危孕妇群体,可以显著降低围产期发病率和死亡率。[ 17 ]
二级预防的目标是......及早发现早产风险较高的孕妇,以帮助这些妇女顺利分娩。
黄体酮补充剂
过去十年中最重要的进展是引入孕酮补充剂来预防早产。对于有早产史[ 18 ]和宫颈缩短[ 19 ]的女性,早产的可能性可降低30%以上。
孕酮也可成功用于宫缩抑制剂后的二级预防,但尚未证实其对双胎妊娠有益。现有数据支持以下建议:所有有高风险病史或目前无症状宫颈机能不全的孕妇均应补充孕酮,直至孕34周结束。



 [
[