流行病學
根据世界卫生组织的统计数据,膝关节的骨质植物更常见于35岁及以上的患者。专家通过膝盖过多的负担,体育锻炼的增加来解释这一趋势。
工业化国家中这种病理的流行率约为30-60%。
疾病中最引人注目,最频繁的症状,患者转向医生 - 移动膝盖时急性疼痛。
在约20-30%的人中,骨植物可能存在而没有任何症状。根据一些报道,超过79岁的人中有80%以上存在骨植物,其中只有13%被诊断出来。
。男性更容易发生与膝关节骨质植物早期相关的症状发作。但是,女性患者的临床状况更为明显。
骨植物的存在是诸如促性腺癌(膝盖骨关节炎)等疾病的诊断标准之一。大约13%的女性和10%的60岁及以上的男性患有膝关节骨关节炎。由于人群的老龄化以及一般人群的肥胖水平或超重,患有症状膝关节骨关节炎的人的比例可能会增加。 [3] ]
原因 膝關節骨贅
骨质植物是由于在某些病理过程中骨骼重塑而发生的。骨关节炎及其相关的变化会导致骨骼所在的软骨损害。这对骨组织的保护产生了不利影响。结果,骨骼的负荷压力增加,病理变化会影响它。触发补偿机制,骨组织变厚,骨质植物在负载下出现。
加速病理学:
- 高级贡献症;
- 年龄较大及其相关的变化;
- 骨超矿化。
然而,膝关节的骨质植物并不总是由于病理过程而引起的,并且可以充当骨骼和关节设备中与年龄相关的变化的迹象之一。
在疾病的形成和进展中涉及一般和特定影响的因素。因此,膝关节最常受到胫骨的过量,滑膜炎,软骨下病变的影响。
。風險因素
膝关节上的常规负载逐渐导致接头软骨组织的退化过程,磨损的磨损开始。如果同时存在30岁以上的因素,关节损伤,脚部病理(畸形等),穿着不舒服的鞋子,那么对膝盖骨骼结构的负面影响会增加很多次。
在关节组织的磨损过程中,膝关节上的负荷和韧带上的载荷增加,这会导致韧带增厚,增加摩擦,并因此而增长。
的生长。变性变化始于相对较小的年龄。在大多数情况下,这是一种缓慢发育的病理,直到生长开始影响神经结构之前,几乎不知道自己。
。可以加速退化过程的因素可能如下:
- 肌肉骨骼系统的先天性特征;
- 营养特征;
- 生活方式,不良习惯;
- 创伤性伤害,包括运动超负荷,交通事故等。
在膝关节骨植物出现的最常见因素之一是骨关节炎,通常会导致55岁以上患者的病理。
發病
边缘骨质植物的形成始于软骨发生的失调,涉及位于骨膜中的软骨生成细胞的分化,从而形成了一种称为软骨植物的软骨状结构。然后,软骨植物经历骨化以形成软骨卵植物,整个结构最终变成骨形成骨植物。 [4] ], [5] ]病理骨生长在骨膜层,韧带仪和膝关节附近的其他组织的骨化过程的背景下出现。在骨骼系统的正常状态下,骨质植物不会生长。
问题主要影响大型关节,例如肘部,肩膀,脚踝,膝盖和臀部。椎骨,肋关节和锁骨也可能受到影响。
根据致病方向,骨植物分为以下类型:
- 创伤后 - 骨膜脱离或骨折后创伤后形成。当传染剂进入组织时,该过程特别激活 - 特别是在开放裂缝中发生。
- 退化性疾病 - 在关节软骨的强烈破坏背景下发展,并损害了亚室内骨骼。一个例子是在运动范围有限的膝关节变形。
- 炎症后 - 由于炎症反应,包括在结核病,骨髓炎,类风湿关节炎,布鲁氏菌病等背景。
- 全身性,内分泌 - 与某些骨骼变化,内分泌疾病相关。一个例子是在肢端肥大的患者中形成骨属。
- 骨质植物由于中枢神经系统病变而引起的 - 当关节组织的神经支配受到干扰时,就会出现。
- 后载 - 由于物理超负荷而在骨膜暴露于附属肌肉收缩的区域内形成。
- 骨质植物由于关节胶囊的微塑料或在突然运动活动期间的关节表面之间的撞击而形成。
尽管骨关节炎患者中存在边缘性骨质植物是软骨病变存在的敏感和早期迹象,但骨质植物的确切发病机理才开始被理解。骨质植物形成过程中的细胞形态学发现和基因表达模式类似于骨折骨髓愈合和内软骨生长板的骨化。 [6] ]最近已经表明,骨植物的形成和软骨病变的存在是物理上独立的现象。 [7 ]先前发表的研究表明,骨质植物的生长是由于软骨受损而不是机械作用在关节囊上释放的细胞因子所致,滑膜组织在调节骨屈态的形成中起着重要作用,而外源性细胞因子可以诱导或抑制骨化叶状体的形成。 [8] ], [9] ], [10] ]
两种细胞因子在软骨形成的开始中起着核心作用,这是骨植物形成的第一步,是转化生长因子β(TGF-β)和骨形态发生蛋白-2(BMP-2)。 TGF-β和BMP-2以高浓度存在于从膝盖和髋关节骨关节炎的患者中获得的骨属植物中 [11] ], [12] ]以及在急性软骨损伤后动物的滑液中。 [13] ] TGF-β和BMP-2也已被证明通过直接注射到动物的膝关节中并在培养中外源注射到间充质细胞中,从而在体内诱导软骨发生,而这些细胞因子的抑制剂已成立,可以预防软骨发生。 [14] ], [15] ]
症狀 膝關節骨贅
骨质植物的第一个迹象是常规的疼痛和关节仰卧起坐。值得注意的是,射线照片上疾病的严重程度并不总是与症状学的强度相对应。在某些情况下,膝关节造成了重大破坏,但实际上临床表现实际上是没有的。当X光片上的病理变化很小并且症状是生动且多方面的时,情况也相反。
。骨质植物本身的大小比关节间隙的大小更为重要。
患有膝关节骨关节炎的患者:
- 骨骼生长显着增加了慢性疼痛综合征的风险;
- 骨质植物的大小和数量都会影响疼痛表现的强度;
- 骨植物的存在增加了韧带损伤的风险。
Other possible symptoms:
- 钝痛辐射到脚后跟,大腿;
- 在受影响的腿上麻木或刺痛;
- 肢体中的渐进无力;
- 步态变化,lim。
症状学随体育活动而增加,并在镇定后减少。
由于膝关节骨植物的临床图与其他某些关节疾病相似,因此有必要对患者进行充分检查以澄清诊断。
可以考虑膝关节中病理生长的特定特定迹象:
- 所谓的“起点”疼痛,在开始走路或下楼梯的时刻出现,并在膝盖的前内表面进行定位(有时“变为”下腿或大腿);
- 关节屈曲时增加疼痛;
- 有时 - 股四头肌肌肉的萎缩和萎缩变化,在关节间隙或周围区域的投影区域探测时感到痛苦的感觉。
许多患者的膝盖和关节不稳。
階段
区分膝关节骨折的主要四个阶段是区分的:
- 第一阶段的特征是不适和膝盖轻微疼痛与很少的体育锻炼相关。
- 第二阶段的特征是更长,更激烈的疼痛,仅在长时间休息后才消失。一些主动运动可能受到限制,探测膝盖的疼痛几乎是恒定的。
- 第三阶段的特征是疼痛强度显着增加。早上出现运动的僵硬。
- 第四阶段伴随着膝盖的持续疼痛,并且随着负载而明显增加。周围肌肉萎缩,运动活动受到限制。
形式
骨质植物显着增加了膝关节中慢性疼痛综合征的风险。如果生长很大或尖锐,它们可能会损坏韧带,半月板。但是,临床表现的预后和强度在很大程度上取决于骨形成的类型。
膝盖关节的边缘骨质植物发生在骨段的边缘。这种增长通常是由年龄相关的退化性变化,膝盖区域的强化和频繁负荷引起的,体重过大和久坐的生活方式。大增长对受影响肢体的流动性构成了直接威胁。同时,膝关节的小骨属可能成为放射学或断层扫描期间的偶然发现,并且可能不会显示出任何症状。
並發症和後果
骨质植物会引起并发症,这主要取决于生长的大小,其数量,位置和发育阶段。并发症可能是中等和严重的,影响患者的总体健康状况。
最常见的不利影响是:
- 神经末端的压缩,导致严重的疼痛,无力,强迫位置和受影响的肢体的迁移率受到限制;
- 膝盖完全固定;
- 退化过程,肌肉萎缩;
- 肢体畸形。
随着时间的流逝,一个膝关节骨质植物的人失去了长时间维持体育锻炼的能力。首先,长距离行走很难,然后 - 短距离。然后,有必要使用各种支撑设备(棍棒,拐杖等)。
在发育的曲率违反其功能时,病理学的过程在发育的高级发育阶段变得特别严重。肢体的长度变化,步行问题。关节间隙的逐渐变窄导致膝盖块。同时,会发育关节炎,反应性滑膜炎等。在最不利的事件发展中,形成了强直性 - 由于关节表面与非弹性纤维组织的生长融合而导致迁移率完全丧失。血液循环受到干扰,对组织的营养和氧气的供应只会使情况恶化。
随着关节功能的恶化,整个肌肉骨骼系统的负载分布不均。超负荷段还经历了病理变化,进一步加剧了患者的病情。脚和脊柱的畸形,骨盆未对准等。
此外,在没有治疗的情况下,发生了囊炎,肌炎,骨坏死等。肌肉骨骼系统的几乎所有结构都会受到损害,并且该人都被残疾了。
診斷 膝關節骨贅
没有膝关节骨质植物独有的实验室值。但是,仍在规定测试,特别是:
- 在鉴别诊断中(一般血液测试中没有炎症变化,缺乏与环状柠檬奶粉肽的抗体,应注意血液中的正常尿酸含量);
- 确定可能与特定治疗方法的禁忌症(临床血液和尿液测试,血液化学);
- 排除炎症反应(评估红细胞沉降率和C反应蛋白)。
滑液分析是在滑膜炎,可疑关节炎的情况下进行的。通常,在非炎性骨质植物中,滑液是清晰的,无菌的,适度的粘性。
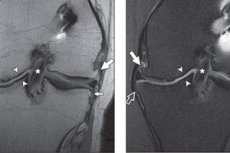
在这种情况下的仪器诊断更具指示性。在这种情况下,最容易获得和信息的方法被认为是X射线,它允许检测关节间隙的狭窄,直接存在骨属植物和软骨下硬化。
关节间隙的宽度是在最狭窄区域中测量的。膝关节的标准为6至8毫米。根据医生的狭窄程度和骨质植物的程度,确定病理过程的放射学阶段:
- 可疑的放射学表现(没有或较小的骨植物看起来像小浅尖锐)。
- 表现很小(变窄很小,骨植物在关节边缘领域是单个的)。
- 表现是中等的(中等狭窄,出生不是孤立的小,存在下骨下骨硬化的迹象,关节表面的曲率轻微曲率)。
- 表现强度很强(明显缩小,产物是多重的,有骨下骨硬化和骨质骨的变形的迹象)。
X射线照相。一项放射学检查通常就足够了。如果计划在联合区域进行手术手术,则需要重复X射线。
其他可能的工具研究包括:
- MRI;
- CT扫描;
- 超声;
- 放射性密度法。
如果检测到膝关节的滑膜炎,则通过撤回滑膜液体进行关节穿刺,并进一步分析以确定炎症晶体过程的存在。
关节镜检查比MRI更敏感,用于检测表面软骨病变。 [16] ], [17] ]但是,股骨后con中有重要的区域,这些区域被关节镜检查隐藏,因此通过MRI进行了更好的评估。 [18] ]
在X光片上检测到的边际骨植物的假阳性速率达到53%的patelosoral,内侧为44%,横向呈33%,将关节镜用作参考标准的关节镜检查 [19] ],patelo股的股骨股(Patellofemoral)达到41%,胫骨女性为17%,将MRI用作参考标准。 [20] ], [21] ]
鑑別診斷
通常,膝关节的骨植物在放射学检查中毫无困难地被诊断出来。
作为鉴别诊断的一部分,使用了诸如检测有限的运动能力,被动延伸和膝盖屈曲的疼痛等标准以及放射学变化的性质:
- 关节间隙的狭窄;
- 骨植物形状和位置的特殊性;
- 存在下硬化,囊肿等的存在
不仅可以存在于膝关节中,而且还存在互感的突起,它们彼此非常相似。肠胃植物是孤立的骨化区域,位于韧带,肌腱和关节囊与骨组织的附着区域。在膝关节中,在the骨区域中更常见 - 在the骨韧带附着和4个大腿肌肉的肌腱的区域。骨质植物和肠植物都可能引起非常强烈的疼痛综合征。
通常,鉴别诊断是用其他已知关节疾病进行的。
誰聯繫?
治療 膝關節骨贅
如何摆脱膝关节中的骨属?使用药理和非药物方法,总是合并治疗措施。完全消除了这种方式,这是不可能的,但是治疗成功地导致消除疼痛综合征,改善关节功能,预防疾病的进一步发展。
患者被开具治疗性物理治疗:尤其是建议的是水运动,有氧运动,成功地降低了膝关节的疼痛强度。
为了在病理过程的明显阶段缓解膝盖,有必要在受影响的膝盖与受影响的膝盖的手中使用支撑性甘蔗。在高级情况下,建议与拐杖或步行者一起行走。
如果关节生物力学受到干扰,则规定了卸载供应器,鞋垫,膝盖牙套和矫形器的佩戴。
物理疗法扮演着重要的作用,物理疗法被积极使用,尤其是在病理的早期阶段。此外,还使用药物。首先,我们谈论的是长时间的基本治疗方法,其中包括硫酸软骨素,葡萄糖胺G / H或硫酸盐,它们的组合以及Diacerein,Rumalon,Rumalon,鳄梨或大豆制剂,Alflutop,Alflutop,Chondrogard。这些药物具有累积作用,麻醉,阻止炎症的发展,通常 - 降低骨植物和骨关节炎的进展。每年服用这些药物很长时间,至少六个月。大约1.5-3个月后出现效果,在接收过程中停止后1-2个月后。这种药物的另一个优点是减少了使用非甾体类抗炎药的使用,这大大降低了不良副作用的可能性。
为了增强药物的生物利用度,可以通过注射(肌肉内)进行这种延长的制剂。一个例子是洪都场,一种用于肌内或关节内给药的药物。活性成分为100 mg/ml的软骨素S/N。洪都场是有效且安全的,关节内和肌肉内注射可以交替,这有助于持续缓解疼痛。
在轻度疼痛和使用非甾体类抗炎药的禁忌症中,成功使用了甲酰胺酚,每天不超过3 g。如果身体没有负面反应,则应长时间开处方。如果这种治疗无效,出现副作用,疼痛增加,炎症过程会发展,则开出了非甾体类抗炎药。
重要的是要考虑到这些药物很长一段时间,可能会引起许多不良的副作用,特别是从消化系统,心血管系统,肝脏,肾脏。因此,进行药物选择和剂量调整是单独进行的。
对于膝关节的骨植物,以下类型的局部治疗是最相关的:
- 第一阶段 - 双氯芬酸药膏(凝胶)最多1-1.5个月;
- 第二阶段-Ketoprofen软膏1.5-3个月;
- 第三阶段 - 双氯芬酸1.5-3个月。
非甾体类抗炎药的局部形式很少引起消化系统,肾脏和心血管系统的不良事件,因此它比口服形式更安全,尽管它可能会引起皮肤病学副作用。建议一次在膝关节区域使用多达10厘米的局部代理。 [22] ]
如果问题持续存在,感觉不会改善,则使用关节内疗法 - 一种治疗膝关节骨植物而无需手术。皮质类固醇被注入受影响的发炎关节中,一个关节每年不超过1-2次。使用Triamcinolone(20至40 mg),甲基prednisolone(20至40 mg),倍他米松(2至4 mg)。如果没有关节中的炎症过程,则会施用透明质酸制剂。它们的作用也是累积的,但持续了六个月至一年。
如果这种治疗方法无效,则使用阿片类镇痛药或抗抑郁药代替该治疗。曲马多用于剧烈疼痛的时间很短。最初,处方50毫克,如果需要时增加剂量(每天最高200-300毫克)。
抗抑郁药的,杜洛西汀是最合适的,因为它成功缓解了疼痛,消除了僵硬,并有所改善膝关节骨折的患者的生活质量。
如果上述疗法也证明无效,则考虑手术。
物理疗法治疗
所有患有膝关节骨属植物的患者(如果没有禁忌症)均显示出物理疗法:
- 冷冻疗法(特别是如果有炎症反应的迹象);
- 热处理;
- 经皮电尿刺激;
- 超声疗法;
- 激光疗法;
- 针灸,按摩,治疗浴(泥处理,ra,硫化物浴)。
草药治疗
植物疗法被积极地用于骨植物中,以一般保守治疗的背景为背景。应该记住的是,不可能用草药疗法完全替代药物治疗。此外,即使是药用植物也可以使用禁忌症,因此某些制剂的使用应与您的医生协调。
我们建议注意以下民间医学食谱:
- 基于桦木芽。一汤匙干的桦树芽倒1升沸水,然后将其低火加热30分钟。然后从火灾中取出汤,用盖子盖住并保持冷却。该疗法每天三次服用200毫升。
- 针叶浴。将幼小松树的绿色松树与沸水煮沸,用低火煮沸半小时,坚持直至冷却,过滤并将汤加入浴缸(每浴约2-3升)。
- 洋甘菊浴。 100克干的洋甘菊花和叶子在2升沸水中坚持60分钟。输液被添加到浴室中。
- 栗子tin剂。马栗子的干果被压碎,20克压碎的原材料倒了0.4升酒精。注入一个星期,过滤。用于在受影响的膝关节上摩擦和压缩。
- 黑色萝卜压缩。将根蔬菜剥皮,擦在粗刨丝器上,铺设在纱布上,并以压缩形式涂在受影响的膝盖上。包裹。承受几个小时(在晚上有效使用)。
- 接骨木果汤。倒30克接骨木莓200毫升水,煮沸并从火中移开。保持在盖子下,直到冷却,过滤。将最终的补救措施分为三个部分,每天喝3次。
如上所述,为了成功治疗,草药疗法与主治医生规定的药物和物理疗法结合使用。只有在这种情况下,才有可能稳步改善健康。还应注意,要获得这种效果需要一些时间。因此,您需要保持耐心并清楚地遵循医生的建议。
手术治疗
通过所谓的关节镜清创术,可以通过技术去除膝关节的骨质植物。外科医生在受影响的发音区域进行了几次穿刺,引入了配备了相机,照明,仪器的薄导管。使用必要的工具,专家“磨”关节表面。
应该意识到这种手术并不总是表明,并且其结果通常是短暂的。进行清理术:
- 在第1阶段或第2阶段骨关节炎中(不再);
- 具有保留的膝盖功能;
- 当下肢轴正常或偏离小于5´时;
- 在没有内肠发生或矫正截骨术的指示下。
在晚期案例中,进行残疾,关节置换术和内膜假体时。
在内op虫的过程中,外科医生使用人工元素 - 植入物来重新创建关节受损的细分市场。结果,肢体轴恢复并改善运动范围。
預防
由以下因素大大降低了膝盖骨骨化的风险:
- 适度体育锻炼,避免过度关节载荷;
- 足够的工作场所,定期运动,步行,游泳;
- 及时转介给医生感染和其他疾病;
- 体重控制;
- 避免到下肢创伤。
如果检测到任何可疑的骨植物迹象,则应越早开始治疗越早。重要的是要立即寻求医疗护理,进行检查和所有必要的治疗计划。
不应忘记,共同健康的最有益的营养是一种均衡的饮食。肌肉骨骼设备必须接受足够数量的所有必要物质。此外,应适当烹饪菜肴,而无需长时间的热处理和油炸。建议使用新鲜的蔬菜产品,蒸或烘焙的菜肴,并添加少量液体。
防止骨植物形成的另一个主要原理是饮酒方案的观察。成年人每天应喝大约一升1升干净的饮用水,除了茶,咖啡和其他饮料。醒来后的早晨,饭前半小时和体育锻炼之前喝水。
食物“敌人”关节:咖啡和浓茶,栗色和菠菜,动物脂肪和内脏,糖果和酒精,人造添加剂(稳定剂,风味增强剂等),反式脂肪和精制食品。
預測
众多临床研究表明,放射线照相上检测到的边际骨质植物是预测膝关节同一区域中软骨病变的最敏感但最不具体的符号。 [23] ]
在没有治疗的情况下,膝关节中的产物会导致多种并发症,这取决于骨植物位置的特征,取决于病理变化的形成速度和程度。这种并发症既适中又明显,影响了各种功能和条件。
最常见的是,缺乏治疗会导致关节功能逐渐限制膝盖固定,导致由于神经末端的压缩而出现剧烈疼痛,从而受到运动的限制(流动性)。
通常,患者的预后并不总是明确的。它在很大程度上取决于治疗措施的及时性和能力,这是身体的个体特征。关于预后的相对有利性,可以说,如果一个人在病理的早期寻求医疗帮助,遵循医生的所有建议,包括调整生活方式和营养。否则,膝关节的骨植物,患者的病情逐渐恶化,导致残疾。保留肌肉骨骼系统健康的主要步骤是常规医学检查,该检查允许在发展的早期识别可能的疾病。
膝盖骨植物和军队
骨质植物通常是次要的,是体内其他一些病理过程的结果,尤其是骨关节炎。如果诊断揭示了关节结构的退化性变化,则医生规定了适当的治疗措施。根据破坏程度和组织的变化程度,临床情况的强度以及病理对特定患者一般状况的影响,医疗委员会决定了他在军队中服务的可能性或不可能。
可以承认一个人不适合服务:
- 如果膝关节的骨质植物是多重的,并且伴有严重疼痛综合征而没有治疗;
- 如果运动有严重限制,关节肿胀,关节曲率,需要佩戴特殊的设备和鞋子。
如果病理变化持续很长时间,并且治疗不会带来积极的结果,则应征者可以出于健康原因获得豁免。
为了使军事委员会的代表做出适当的决定,应征者必须提供所有必要的医疗文件,包括诊断结果(X射线,MRI),成绩单,观察表,陈述等,以及确认医院应征者定期待遇的文件。
最常用膝关节的骨属植物,在军队中的服务是不可能的:
- 如果软骨发生了重大破坏,则关节间隙的最大狭窄并限制了关节功能;
- 如果检测到其他关节的进行性变形骨关节炎。
在没有症状和受影响膝盖的正常功能的情况下,应征者被分配为“适合军事服务”的状态。
如果在通过医学委员会期间,应征者被发现患有炎症性疾病的急性阶段,他会处方适当的治疗,并给予临时延期,包括随后的康复阶段。


