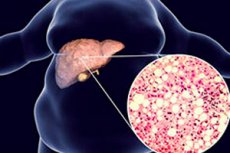
胰腺的脂肪浸润,脂肪变性或脂肪瘤病是其实质中脂肪(脂质)的积累。
脂肪瘤病类型的弥漫性胰腺变化 - 通过脂肪组织逐渐替代薄壁组织 - 也称为脂肪营养不良或非酒精性脂肪胰腺胰腺疾病。大多数病例仍然无症状,只有一些极端的极端脂肪症或脂肪替代可能会导致外分泌胰腺功能不全。
胰腺既是内分泌腺体,又是外分泌腺。外分泌成分约占总腺体的80%,主要由两种不同的细胞类型组成:腺泡细胞(主要是分泌的消化酶)和导管细胞(主要是分泌的液体和电解质)。内分泌成分包括Langerhans的典型胰岛,其中包含散布在整个外分泌组织中的几种细胞类型。 [1] ]
胰腺的脂肪瘤和脂肪替代是成年胰腺最常见的良性病理状况。 [2] ], [3] ]从经典上讲,这种现象会导致胰腺的胰腺低强度在CT和超声检查(USG)检查时的典型过高源性。。胰腺中脂肪的积累(脂肪瘤病)和胰腺的不同区域用脂肪(脂肪替代)替换已收到各种同义词:胰腺脂肪瘤,脂肪替代,脂肪替代,脂肪浸润,脂肪胰腺,脂肪胰腺,脂肪肿瘤性假单胞菌pseudomomatous pseudopompomeasos pseudompseudomplopyplohnproplohy,非脂肪纤维。胰腺疾病和胰腺脂肪变性。这些同义词是混乱的根源。
基于各种成像发现,当胰腺的腺胰岛胰岛胰岛胰岛胰岛胰岛胰岛胰岛胰岛胰岛胰腺胰岛的显着改性时,可能会倾向于使用术语“脂肪浸润”。当胰岛似乎已经消失或被脂肪广泛取代时,可能更有可能受到所谓的“脂肪替代”。
同样,当该过程看起来可逆时,可能倾向于使用“脂肪浸润”一词,并保留术语“替代脂肪替代”,以表明腺胰岛可能不可逆地消失。 [4] ]
流行病學
由于缺乏标准化的诊断参数,胰腺脂肪瘤病的流行病学尚未明确定义。根据一些研究的结果,通常会偶然发现这种情况,患病率高达35%。
。在存在一般肥胖症的情况下,在近70%的病例中诊断出脂肪胰腺疾病。在肥胖的儿童中,胰腺脂肪瘤病在20%的转诊医生中被注意到
。原因 胰臟脂肪增多症。
胰腺脂肪瘤病是一种没有单一病因的良性疾病。 [5] ], [6] ]病情与许多疾病和病情有关。年龄和肥胖与胰腺的脂肪浸润程度显着相关。 (GIPJ) [7 ]结果,脂肪浸润通常与患者的体重指数(BMI)直接相关。更确切地说,GIIPF和内脏脂肪指数之间存在更好的相关性,但是,这比患者的BMI或体重更难评估。换句话说,内脏脂肪组织的量比BMI本身更好的指标和胰腺Giji的预测指标。
胰腺脂肪瘤病的主要原因包括:
- 混乱 脂肪代谢;
- 腹类型的肥胖 随着内脏脂肪的积累;
- 代谢综合征 (影响胰腺脂肪细胞 - 脂肪细胞的分解); [8] ]
- 血液中过多的脂质(脂蛋白) - 血脂血症 或高脂血症;
- 高胆固醇血症;
- 糖尿病; [9] ]
- 慢性胰腺炎患有腺泡细胞的萎缩;
- 孤立的胰岛淀粉样变性;
- 胰管狭窄(先天性以及由于存在导管内凝结或肿瘤); [10] ]
- 先天性综合征,例如与羧基脂肪酶基因突变相关的综合症 Mody-Diabetes 类型8。
- 胰腺的大脂肪浸润也是青少年和具有囊性纤维化的成年人中最常见的CT扫描图片。 [11] ], [12] ], [13] ]
和胰腺脂肪瘤病可能与营养不良和严重营养不良(kwashiorkor)有关,具有遗传确定的脂肪代谢(沃尔曼病)的疾病, Schwachman-Daimond综合征 ,约翰逊大暴动综合症, 儿童过度皮质主义 (库欣综合症), 下丘脑综合征 青春期的青少年。
風險因素
胰腺脂肪积累的危险因素包括:
- 年龄较大(衰老 +激素变化);
- 高脂饮食;
- BMI(体重指数)≥30;
- 胰岛素抵抗;
- 慢性酒精滥用;
- 高血压或高脂血症;
- 慢性肝炎B;
- 葡萄病毒感染和艾滋病毒;
- 暴露于毒素。
發病
胰腺脂肪浸润的发展机理尚未得到充分研究。根据专家的说法,这种情况的发病机理的主要联系是肥胖症中脂肪组织的功能障碍,并用甘油三酸酯浸润脂肪并将脂肪重新分布,最初会引起腺体细胞的肥大和增生。
。脂肪组织功能障碍的主要表现是增加了脂肪细胞前体(前脂肪细胞)为成熟的脂肪细胞的分化,在胰腺中,脂质主要存储在脂肪细胞中。但是,异位脂肪沉积也可以作为胰腺的腺细胞(分泌消化酶)中的脂肪液滴形成,导致它们被脂肪细胞替代而死,这本质上是胰腺的部分萎缩和脂肪症。
。此外,脂肪可以从血液中循环的游离脂肪酸,饮食脂肪摄入的游离脂肪酸,以及在脂肪生成过程中进入腺体(包括Langerhans胰岛胰岛胰岛的产生β细胞) - 甘油和脂肪酸向脂肪的转化。
研究表明,胰腺脂肪变性的重要作用不仅是由于脂肪的过量消耗而发挥的,而且还通过血糖水平升高(高血糖)发挥作用。高血糖降低了脂肪酸的降解 - 其线粒体氧化,导致甘油三酸酯在细胞中的积累。
也阅读 - 胰腺的扩散变化
症狀 胰臟脂肪增多症。
在大多数情况下,胰腺的初始脂肪瘤 - 脂肪瘤的1级(肿瘤的腺体最高25-30%)是无症状的,病理学的第一个迹象就会出现,而当胰腺肿瘤的肿瘤症状肿瘤肿瘤疗法覆盖症的弥漫性脂肪症覆盖了器官的更重要区域。
因此,当多达60%的实质性受到影响时,确定了第二度的胰腺脂肪症,然后出现胰腺生成性消化不良的症状 - 出现 - 在食用,慢性腹泻后的上腹部腹部腹部的不适感和沉重的症状(慢性脂肪)(feces feces feces
当超过60%的实质受到影响时 - 3级胰腺脂肪瘤病 - 明显的胰腺脂肪瘤病显着,其中患者的食欲减少,肠道气体产生和腹部肿胀,恶心和呕吐的增加,可能会在上腹,发烧和心脏上升。 [14] ]
肝脏和胰腺脂肪瘤病经常合并:在大约50-80%的患者中,肝脏脂肪瘤病和肝脏肝脏肝病,即。 肝脏脂肪变性 (或肝脏的脂肪营养不良)几乎同时发育。
也可能有 肝脏增大 - 肝肿大和胰腺脂肪瘤病。 [15] ]
只有少数病例报告表明胰腺脂肪浸润与外分泌胰腺功能不全之间存在直接联系,并且对这种关系的充分证明尚未建立。需要进一步的功能研究来建立能够引起症状外分泌功能不全的精确程度。
診斷 胰臟脂肪增多症。
诊断此疾病的基础是工具诊断:腹部超声,腹部腹部 胰腺超声 ,计算机和/或磁共振成像。超声上胰腺的脂肪瘤病通过实质的弥漫性高压源识别。
超声检测不规则的头顶脂肪浸润的较高灵敏度被认为与检测到不同组织中脂肪微妙差异的较高灵敏度有关。这也是肝脏中常见的观察结果,在肝脏中,超声更容易检测到有限的脂肪变性区域和易于脂肪变性组织的低技术区域,而不是CT。 [19] ]
在超声检查过程中,胰腺脂肪瘤病似乎是高结构性的,而不是脂肪瘤,通常可以看出脂肪瘤。原因是回声性不是由脂肪本身决定的,而是由脂肪细胞在粉碎隔隔内的发展引起的结构变化。是腺体和脂肪边界的交替,导致了高压源性。 [20] ]
相反,胰腺浸润或替换为脂肪的越多,CT诊断质量就越容易。因此,CT成为胰腺大量脂肪浸润的首选方法。 [21] ]
患者还接受血液检查(胰腺酶,总胆固醇和葡萄糖水平),尿液分析的胰腺酶和共同图。
。鑑別診斷
鉴别诊断包括胰腺肿瘤,萎缩性胃炎,慢性肠炎和小肠结肠炎,吸收不良综合征。
肿瘤的胰腺假养生
胰腺的脂肪症假单胞菌(LHP)是胰腺脂肪瘤病的特殊情况,可能被认为是一种罕见,特异性和独立的实体。 Hantelmann于1931年首次描述了这种替代整个胰腺的不成比例替代整个胰腺的情况;该疾病后来被称为脂肪性伪内植物。该疾病被认为非常罕见,并且特定的病因仍然未知。 [22] ]与Schwachman-Daimon,Bannayan或Johansson Blizzard综合征等罕见的小儿综合征的联系。已经假设了各种可能的原因,从先天性异常到由感染或有毒药物损害引起的可获得的疾病,或者由于长期阻塞胰管造成萎缩和随后的脂肪替代而导致的胰腺管道。 [23] ]后一种假设遭受了以下事实:脂肪的数量确实是不成比例的,并且来自几篇文章中正常胰管的表现。 [24] 而且]此外,胰组织的残留胰岛似乎是完全保存或至少完整的。还报道了与慢性丙型肝炎和其他慢性,被忽视的肝脏病变的关联。在年轻患者和其他没有肥胖症,糖尿病或胰腺炎的患者中已经诊断出这种情况。这些特征可能强调了这种特殊疾病的良性过程,但是,这种疾病可能与明显的外分泌胰腺功能障碍有关。
治療 胰臟脂肪增多症。
胰腺脂肪瘤病的治疗取决于其起源,但迄今为止尚无对这种病理的特定治疗。同时,使用了治疗肝脏脂肪变性的建议:减轻体重,运动,饮食限制。 [ 25 ]因此,为胰腺的脂肪瘤病开了饮食表5;关于这种饮食及其菜单在出版物中详细介绍:
通过纠正胰腺的外部分泌不足 消化衰竭综合征的治疗 ,使用胰岛,Panzinorm,Creon,Creon, Mezim ,penzital, 消化 和其他。
汀类药物(辛伐他汀等)用于治疗血脂异常和高胆固醇血症。降脂性药物二酰二氮(Ezetrop,Lipobon)表现出令人鼓舞的结果,可降低总胰腺脂肪和甘油三酸酯水平。
迄今为止,手术治疗可能包括 减肥手术 - 进行腹腔镜套筒胃切除术(胃成形术)。外国临床经验表明,经过此类手术,大多数患者体重的减轻,脂质谱的改善,胰腺总体积减少及其脂肪含量的减少。
。預防
在生活方式和饮食习惯上进行健康的改变以及定期运动可以帮助防止胰腺浸润。
預測
关于生活质量 - 如果未治疗胰腺的脂肪瘤病 - 预后很差:患者将继续减轻体重,患有消化问题并遭受不适的痛苦。但是,在没有并发症的情况下,预期寿命(例如,慢性胰腺炎或胰腺癌)这种疾病几乎没有影响。
与胰腺脂肪瘤研究研究有关的权威书籍和研究清单
- “胰腺脂肪瘤:急性胰腺炎的异常原因”是K. K. Khan等人在2016年发表的一篇文章。
- “胰腺脂肪瘤:一项全面的评论,其中包括CT和MR调查的说明性示例” - R. N. Oliveira等人撰写的文章,于2017年发表在《波兰放射学杂志》上。
- “胰腺的脂肪症:急性胰腺炎的异常原因”是S. Patil等人撰写的一篇文章,发表在《印度放射学杂志》上; 2014年成像
- “胰腺的脂肪浸润:多进程计算机断层扫描的评估”是L. Bertin等人撰写的一篇文章,于2015年发表于诊断和介入成像。 。
- “胰腺脂肪瘤病:胰腺萎缩的指标?”。 - A. S. Mazo等人撰写的文章,发表于2018年的《腹部放射学》杂志。
文学
Saveliev,V。S。临床手术。在3卷中卷。 1:国家手册 / Ed。 V. S. Saveliev。 С. Savelyev,A。I。Kirienko。 - 莫斯科:Geotar-Media,2008年。


