在乙型肝炎的發病機制中,可區分病原鏈的幾個主要環節:
- 引入病原體 - 感染;
- 固定在肝細胞上並滲入細胞;
- 增殖病毒並將其“推”到肝細胞表面上,並且也“推”到血液中;
- 包括旨在消除病原體的免疫反應;
- 器官和系統的免疫複合物損傷;
- 形成免疫力,釋放病原體,恢復。
由於乙型肝炎感染始終是腸胃外感染,因此我們可以假設感染的時間幾乎相當於病毒進入血液的時間。一些研究人員嘗試在乙肝腸道和區域性階段分離的細胞接觸不良。有更多的理由相信,隨著血流,病毒立即進入肝臟。
乙肝病毒對肝組織的趨向性是由HBsAg中存在的一種特殊受體 - 一種分子量為31 000 Da的多肽(RZ1)預先確定的,它具有白蛋白結合活性。在人肝臟和黑猩猩的肝細胞膜上發現了一個類似的白蛋白區域,而且是由HBV對人肝臟和黑猩猩的向性決定的。
與病毒滲透進入肝細胞被釋放,其在進入肝細胞核,並作為用於核酸合成的模板的病毒DNA,將啟動一系列連續的生物反應,其結果變為病毒核殼組件。核衣殼遷移通過核膜進入細胞質,其中總裝發生戴恩粒子 - 乙型肝炎病毒全
然而,應該指出的是,當肝細胞感染時,該過程可以通過兩種方式進行 - 複製和整合。在第一種情況下,出現了急性或慢性肝炎的圖像,而在第二種病例中,攜帶病毒。
預先確定病毒DNA和肝細胞兩種相互作用的原因尚未確定。反應類型很可能是基因決定的。
相互作用的結果成為後跟一個完整的病毒或它的在膜上或在肝細胞中的膜結構的抗原的呈現複製裝配結構korovskogo抗原(在核心中)和病毒的完整組件(在細胞質中)。
據信病毒的複制不會導致肝細胞水平的細胞損傷,因為乙型肝炎病毒不具有細胞病變效應。這種情況不能被認為是一定的,因為它是基於,雖然沒有乙肝病毒的細胞病變效應的證據的實驗數據,但在組織培養產生的,因此不能完全外推到人類的病毒性乙型肝炎。無論如何,在復制階段沒有肝細胞損害的問題需要進一步研究。
然而,不管與細胞病毒的相互作用的性質的,在下文中肝臟必須包括在免疫病理過程。因此肝細胞造成的損害的事實,對肝細胞並在無循環迴路病毒抗原的釋放膜病毒抗原的表達被上引導最終除去病毒基生物體的連續細胞和體液免疫應答切換。該過程完全按照病毒感染中免疫應答的一般模式進行。為消除病原體的包括由不同的效應細胞介導的類的細胞毒性的細胞應答:K-細胞,T細胞,自然殺傷細胞,巨噬細胞。在這些反應的過程中是受感染的肝細胞的破壞,這是伴隨著病毒抗原(HBcAg的,NVeAg,HBsAg)的釋放,抗體系統,由此特異性抗體積聚在血液,尤其是牛的觸發 - 抗-HBc和e抗原 - 抗HBe 。因此,由於細胞溶解的反應,肝細胞從病毒中釋放出現在其死亡期間。
同時,積聚在血液中的特異性抗體結合病毒的抗原,形成被巨噬細胞吞噬並由腎臟分泌的免疫複合物。因此,可以有不同的免疫病變如腎小球腎炎,動脈炎,關節痛,皮疹,和其他人。由於特異性抗體的參與是來自病原體的潔淨生物並沒有完全恢復。
按照乙型肝炎的前述概念發病採取解釋病毒和免疫細胞分包商的相互作用的特徵的疾病的所有歧管臨床變型,換句話說,對於病毒抗原的存在的免疫應答的能力。根據現代觀點,免疫應答的強度是基因決定的並且與第一類HLA基因座的組織相容性抗原相關聯。
一般認為,在對病毒抗原具有足夠的免疫應答的條件下,具有循環過程和完全康復的急性肝炎在臨床上得到發展。隨著減少由病毒免疫介導的細胞溶解少量表達抗原的免疫反應,所以沒有有效消除感染的肝細胞,導致臨床表現平淡與病毒的長期持久性和可發展為慢性肝炎。在這種情況下,與此相反,在遺傳的情況下確定的強免疫應答和感染(輸血)的massiveness引起廣泛破壞區肝細胞,其對應於該疾病的臨床嚴重的和惡性的形式。
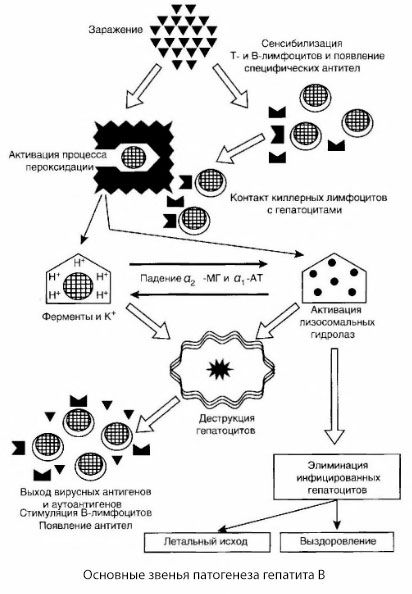
提出的乙型肝炎發病機制以其協調性著稱,但其中存在著一些爭議和少量研究的時刻。
如果我們遵循乙肝作為免疫病理學疾病的概念,我們可以預期細胞毒性的反應會隨著疾病嚴重程度的增加而增加。然而,在嚴重形式中,與健康兒童相比,免疫細胞連接指數急劇下降,包括多次下降,以及K細胞細胞毒性指數。當大量肝細胞壞死和肝昏迷的發展過程中一個惡性形式特別標註完全不能影響fitogemattlyutinina,金黃色葡萄球菌毒素,與HBsAg下爆炸淋巴細胞的轉化。此外,存在白細胞根據反應白細胞遷移抑制(RTML)遷移沒有能力,並揭示膜滲透性淋巴細胞從研究它們的顯著增加用熒光探針四環素。
因此,如果健康人的熒光指示劑淋巴細胞是9,9-±2%,具有典型的B型肝炎與它們上升到22.3±2.7%良性當然,然後惡性形式熒光淋巴細胞的數量達到平均63,5± 5.8%。由於細胞膜的通透性的增加在文獻中明確地評價為功能障礙的一個可靠的指標,它可以得出結論,乙型肝炎,尤其是在惡性形式,毛損壞發生淋巴細胞。K細胞的細胞毒活性指標也證明了這一點。在嚴重的1-2週的細胞毒性疾病為15,5±8,8%,而對於惡性形式第1週 - 在22.0±6.3% - 6.0±2,6,在第二常態是44.8±2.6%。
清楚地呈現的數據顯示顯著的擾動在重型肝炎患者B.細胞免疫也很清楚的是,這些變化發生的第二時間,從而導致免疫活性細胞的由有毒代謝物的失敗和可能的循環免疫複合物。
有研究顯示,在重型肝炎患者,尤其是在大規模的肝壞死的情況下,血清是降滴度HVsAg和NVeAg並同時開始在抗體的高滴度的表面抗原,這是相當不尋常的疾病的良性形式中,當要檢測抗HBV僅在疾病的第3-5個月出現。
乙型肝炎病毒抗原的快速消失以及同時出現高滴度的抗病毒抗體使得人們可以假設免疫複合物的密集形成以及它們可能參與大規模肝壞死發展的發病機制。
因此,僅從免疫病理侵略的角度來看,實際材料不允許對乙型肝炎的明確解釋。而且它不只是這個沒有找到的深度和在肝臟形態變化,一方面是程度,細胞免疫因素的程度之間的關係的事實 - 為另一方。從理論上講,這個事實可以在承受強大的毒性作用,由於功能性肝功能衰竭的解釋增加細胞免疫,免疫細胞的日後研究。你可以,當然,假設肝細胞的免疫細胞溶解發生在感染的最初階段,甚至可能是嚴重的肝臟疾病的臨床症狀出現之前。然而,這樣的假設是因為在急性(閃電)病程不易顯露細胞免疫,另外的類似指標,肝組織的形態學研究中沒有發現大量的淋巴細胞浸潤同時檢測連續區域壞死的上皮沒有吸收和淋巴細胞的跡象侵略。
解釋急性肝炎的形態學圖像僅從免疫細胞溶解的角度來看是非常困難的,因此在早期的工作中並未排除乙型肝炎病毒的細胞毒性作用。
目前,這一假設部分被乙肝病毒研究的發現證實表明,檢測肝炎d的標記的頻率成正比疾病的嚴重程度:輕度形式,他們都在14%中發現,中度 - 18 Y,嚴重 - 30惡性腫瘤 - 52%的患者。由於肝炎病毒d有nekrozogennym細胞病變效應,已確定,在非常重要的肝炎病毒B和D的B型肝炎合併感染暴發形式的發展
乙型肝炎的發病機制可以表示如下。在乙型肝炎病毒穿透肝細胞後,在感染的T殺手肝細胞上誘導免疫攻擊,其將肝細胞釋放淋巴毒素。
目前還沒有建立乙型肝炎肝細胞損害的親密機制。主要作用是脂質過氧化和溶酶體水解酶的活化過程。起點可能是效應細胞在與肝細胞接觸時釋放的淋巴毒素,但有可能病毒本身可能是再氧化過程的引發者。將來,病理過程很可能按以下順序發展。
- 因素侵略(淋巴毒素或病毒)與生物大分子(可能與內質網膜的部件,能夠與其他損傷劑參與解毒過程,通過類推,如已經在相對於所述四氯化碳被示出)的相互作用。
- 自由基的形成,脂質過氧化過程的激活以及所有肝細胞膜的滲透性增加(細胞溶解綜合徵)。
- 生物活性物質沿著濃度梯度的運動是各種細胞內定位,能量供體,鉀等酶的損失。鈉,鈣和pH的積累向細胞內酸中毒轉移。
- 隨著肝細胞的衰退和自身抗原的釋放,溶酶體水解酶(RNA酶,DNA酶,組織蛋白酶等)的激活和產生。
- 刺激T-和B-系統的免疫,形成對肝脂蛋白的特異性致敏T淋巴細胞,以及形成抗肝體液自身抗體。
在B型肝炎的所提出的方案發病作為觸發因子是病毒抗原,其密集型產品在疾病和除惡性形式的整個急性期,其中所述生產病毒抗原的幾乎是的最早期階段觀察到了大量的肝壞死的時刻,其預先確定停止迅速減少病毒複製。
同樣顯而易見的是,病毒抗原激活免疫的T和B系統。在此過程中,出現了T淋巴細胞亞群的特徵性再分佈,旨在安排適當的免疫應答,消除感染的肝細胞,中和病毒抗原,造血和恢復
在免疫細胞上的肝細胞或膜病毒抗原的病毒複製過程中在肝細胞中的反應,存在用於過氧化脂質的活化的條件時,控制如已知的,細胞和亞細胞膜的滲透性,
從這個角度來看,可以理解的是,這種天然的,高度特徵性的病毒性肝炎出現細胞溶解綜合症 - 細胞膜滲透性增加
細胞溶解綜合徵的最終結果可能是氧化磷酸化的完全分解,細胞物質的流出,肝實質的死亡。
然而,在絕大多數情況下,這些過程不會獲得這種致命的發展。僅在疾病病理過程的惡性形式發生像雪崩,並且不可逆的,因為有大量的侵染,顯著的免疫過程中,過度活化處理過度氧化和溶酶體gidrodaz現象自身免疫攻擊。
這些相同的機制,B型肝炎,它們在性質上不同的電平實現的唯一特徵的有利的過程中發現。與大規模肝壞死的情況下,具有良好的臨床過程中感染的肝細胞的,因此面積免疫病理細胞溶解放大少脂質過氧化反應不是那麼顯著,酸水解酶的激活導致只與自身抗原的可以忽略不計的釋放,因此有限的自溶,沒有大規模的自我攻擊,具有良好的當然發病機制,即所有階段帕斯正在進行的結構組織的框架內開展 renhimy肝和約束保護系統(抗氧化劑,抑製劑等),因此不具有這樣的破壞作用。
尚未充分調查病毒性肝炎中毒症狀的原因。區分所謂的原發性或病毒性中毒和繼發性(代謝或代謝)的建議可被認為是積極的,儘管這沒有揭示一般毒性綜合徵發生的親密機制。首先,肝炎病毒沒有毒性,其次,許多代謝物的濃度並不總是與疾病的嚴重程度和中毒症狀的程度相關。也已知病毒抗原的濃度與中毒的嚴重程度沒有嚴格相關。相反,隨著疾病的嚴重程度,因此,增加毒性,HBsAg的濃度降低的程度,並在深肝昏迷的時間為最低惡性形式。然而,特定抗病毒抗體的檢測頻率和效價直接取決於疾病的嚴重程度。
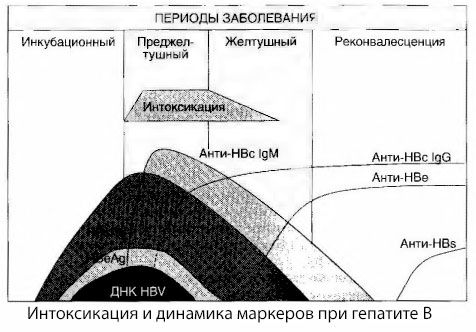
中毒似乎沒有在病毒抗原的登記時,與血液的抗病毒的循環週期IgM抗體與抗原和抗原korovskomu系統E.此外,當重鏈和特別是惡性形式的患者血液中的顯著部分甚至出現抗-HBs,其通常從未觀察到輕度和中度形式的疾病。
所呈現的數據允許得出結論,在病毒性肝炎和乙型肝炎,尤其是綜合徵中毒,不會產生如在血液中的病毒抗原的結果,並且是具有抗病毒的IgM抗體的病毒抗原的相互作用的結果。眾所周知,這種相互作用的結果是形成免疫複合物和可能的活性有毒物質。
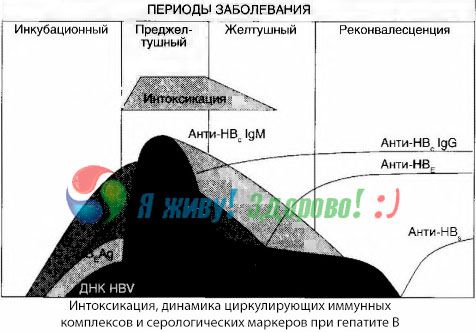
中毒症狀發生在自由循環中出現免疫複合物時,但將來無法追踪這種相關性。
對此的部分解釋可以在免疫複合物組成的研究中找到。嚴重的患者血液中循環的主要中型系統,和在毒性綜合徵為主類抗體,而在衰退,和回收系統的臨床表現的高度其組成變大,並且他們開始支配IgG抗體的組合物。
所呈現的數據涉及在該病初期發生毒性綜合徵的機制,但是在臨床表現高度時發生中毒症,它們僅僅是部分重要的,特別是在發生肝昏迷時。
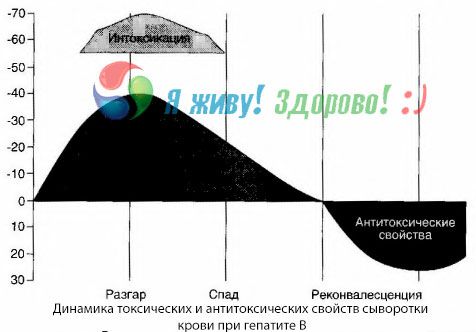
通過血培養的方法可以證明,在乙型肝炎中,血液不斷累積從受影響的衰老肝組織釋放的毒素。這些毒素的濃度與疾病的嚴重程度成正比,它們具有蛋白質性質。
在康復期間,這種毒素的抗體出現在血液中; 但在肝昏迷的情況下,血液中毒素的濃度急劇上升,血液中的抗體未被檢測到。
乙型肝炎病理形態學
由形態變化的性質,有三種形式的急性乙型肝炎:
- 循環形式,
- 肝臟大量壞死;
- 膽汁淤積性膽汁性肝炎。
當乙型肝炎退行性,炎性和增生性改變的環狀形式均在中心的小葉更明顯,而A型肝炎它們位於片的周邊上,散佈到中心。這些差異可以通過病毒進入肝實質的不同方式來解釋。甲型肝炎病毒進入通過門靜脈肝和延伸到小葉的中心,乙肝病毒通過肝動脈進入和毛細血管分支均勻供給所有的段,直至它們的中心。
大多數情況下肝實質失敗的程度與疾病臨床表現的嚴重程度相對應。在輕度形式中,通常觀察到肝細胞局灶性壞死,並且對於中度和重度形式 - 區域性壞死(傾向於融合併且在嚴重形式的疾病中形成橋壞死)。
臨床表現的高度可以觀察到實質最大的形態學變化,這通常與疾病的第一個十年一致。在第二個尤其是第三個十年期間,再生過程得到加強。此時,壞死性生物的變化幾乎完全消失,細胞浸潤過程隨著肝細胞板結構的緩慢後續恢復開始占主導地位。然而,肝實質的結構和功能的完全恢復僅在疾病發作後的3至6個月發生,並非所有患者。
乙型肝炎感染的一般性質通過不僅在肝細胞中檢測HBsAg而且在腎,肺,脾臟,胰腺,骨髓細胞等中被證實。
膽汁淤積(periholangiolitichesky)肝炎 - 所述疾病,其中通過肝內膽管檢測到最大的形態變化的一種特殊形式,並且用圖片holangiolita periholangiolita。膽汁淤積形成膽汁淤積,隨膽汁淤積膽汁擴張,膽管增生,周圍細胞浸潤。這種肝炎形式的肝細胞受到輕微影響。臨床上,該病的特點是持續黃疸持續時間較長。這表明,這種疾病的特殊病程的原因是病毒在膽管壁上的主要作用,對肝細胞的影響不明顯。


